ニュース
2020年09月24日
救急・集中治療領域におけるバイオマーカーの有用性と今後の展望
- キーワード
- 糖尿病の検査(HbA1c 他)
第47回 日本集中治療医学会 学術集会 教育セミナー(ランチョン)34 Web公開より

横堀 將司 先生
(日本医科大学大学院 医学研究科
救急医学分野 教授、
日本医科大学付属病院
高度救命救急センター 部長)
迅速な判断と病態把握が求められる救急・集中治療領域において、生理的・病理的異常を動的に反映するバイオマーカーに対する期待は大きい。理想的なバイオマーカーに求められるのは、感度・特異度・低侵襲性・治療反応性、そしてアクセシビリティに優れていることである。2011年に保険収載されたバイオマーカー「尿中L-FABP」は、腎機能障害の早期診断や虚血再灌流障害の病態把握に有用とされ、患者尿で測定できることからアクセシビリティも高い。本セミナーでは救急・集中治療領域におけるバイオマーカー、特に尿中L-FABPの有用性および展望について、近年問題となっている熱中症を中心に、日本医科大学大学院 医学研究科 救急医学分野 教授の横堀將司先生に講演いただいた。
理想的なバイオマーカー 5つの条件
理想的なバイオマーカーとは何か。われわれはシステマティックレビューを行い、次のような条件を導き出した1)。すなわち、①感度が高い(標的臓器に豊富に存在し、容易に検出できる)、②特異度が高い(標的臓器に特異的に存在し、臓器障害を明確に反映する)、③侵襲性が低い(安全に複数回測定できる)、④反応性が高い(治療介入や病勢の変化により、濃度が鋭敏に変化する)、⑤アクセシビリティが高い(迅速かつ容易に測定できる)、という5つである(図1)。救急医学領域においては外傷性脳傷害のバイオマーカーが比較的早くから開発が行われ、神経細胞ではNSEやUCH-L1、グリア細胞ではS100β、GFAPなどが開発されてきた。一方、従来からあるNSEやS100βは、神経細胞に豊富に存在するが、赤血球や血小板、脂肪細胞などにも含まれる。そのため組織の挫滅や溶血を伴うような病態には不向きとされ、外傷には向いていないと考えられる。脳のバイオマーカーに関する近年の傾向として、例えばUCH-L1やGFAPは最近FDA(米国食品医薬品局)の認可を受け、欧米では脳震盪のPOCT(Point of Care Testing)マーカーとしてフィールドで用いられるようになっている。またわれわれが経験した心肺停止で救急搬送され集中治療により心拍再開した77歳の男性患者症例において、NSE、S100β、IL-6などを測定したところ、心拍再開前のバイオマーカーはいずれもカットオフ値に対し有意に低値であることが示され、心拍再開あるいは転帰の予測に有用であると考えられた。さらにこのバイオマーカーのうちIL-6は測定装置を用いて、十数分で判定可能である。前出の患者症例においては72時間低体温治療時点におけるIL-6値は設定カットオフ値より低く、良好な転帰が予測され、実際に患者は心拍再開後4週間で脳機能カテゴリー2まで回復していた。このように近年求められるバイオマーカーの条件として、高い感度や特異度はもちろんだが、安全かつ迅速に、高いアクセシビリティをもって測定できることが重要だと考える。
バイオマーカーの技術が発達する以前は、組織診や細胞診が頻用されていた。しかしこれらは、手術など侵襲的な処置をしなければ診断をつけることができない。一方、髄液や血液、尿や唾液などは比較的容易に採取可能である。なかでも尿や唾液は、より簡単かつ安全に採取できる。われわれはこれまで脳組織に半透膜プローブを刺入して脳間質液を採取するMicrodialysis法について、時間分解能が高くかつ経時的に脳代謝を測定しうること、またその測定結果が転帰の良好や不良を如実に反映することを報告しているが、一方で脳にプローブを刺入するため侵襲度は高くなる。このような侵襲的な検査方法に対し、今回お話する腎機能障害のバイオマーカーであるL-FABPは、尿を採取し濾紙に滴下して定量的評価を行い、15分で判定が可能である。すなわちPOCTマーカーとして、フィールドで非侵襲的に患者の病態を把握することができる。また病院内検査室などにおいては、ラテックス凝集比濁法を測定原理とした各種生化学自動分析装置での測定も可能である。

L-FABPはショックや脱水、熱中症の病態を反映しうる
心肺脳蘇生の技術革新により、近年様々な補助循環用デバイスが用いられるようになってきた。さらにこうしたデバイスは病院搬送前から使われ、より積極的に治療介入するためにはより早い予後診断が必要となる。われわれは心停止後患者の心拍再開について、複数のバイオマーカー(NSE、S100β、pNF-H、IL-6)と瞳孔径を用いて検討し、NSEが最もオッズ比が高く、有意に患者の生死を予測しうることを報告した2)。さらに心停止後症候群(PCAS)のバイオマーカーとしては、脳損傷に伴うもの、脳以外の臓器損傷に伴うもの、全身性虚血再灌流に伴うものが種々報告され、その中ではHMGB1やヒートショックプロテインなども使われている。ただし、これらのバイオマーカーのほとんどが、採血によるbiofluidの採取である。
近年、集中治療の分野ではPOCTとしての非侵襲的に繰り返し採取可能な尿中バイオマーカーの有用性が研究されている。国内54病院における1年間にわたる多施設研究では、集中治療を要する症例の5.7%(29,269例中1,738
例)が急性腎障害を発症しており、うち1,260例で腎代替療法が必要となっており、また急性腎障害発症例の院内死亡率は60.3%と非常に高かった。多臓器障害の端緒となることからも、集中治療患者における急性腎障害の早期発見がいかに重要であるかがわかる3)。
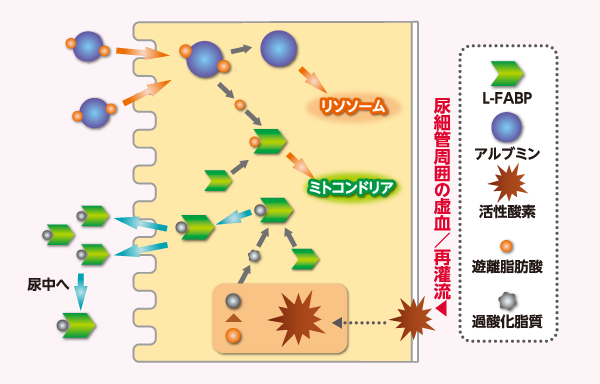
腎障害の尿中バイオマーカーとしては特にL-FABPが注目されている。尿中L-FABPは腎臓の近位尿細管細胞質に局在する蛋白質で、腎障害が進行する以前の、尿細管周囲の虚血・酸化ストレスによって尿中に排出される(図2)。すなわち、尿細管周囲の虚血再灌流障害が起こると、酸化ストレスが亢進して活性酸素が産生され、遊離脂肪酸を過酸化脂質に換える。L-FABPは過酸化脂質と結合して尿中に排泄され、腎保護的に働く、あるいは虚血再灌流のストレスを反映するとされる。生体腎移植直後の尿細管周囲血流と尿中のL-FABPを測定し、両者を比較した研究では、有意に正の相関をとることが報告されている4)。また、わが国の「AKI(急性腎障害)診療ガイドライン2016」5)においても、暫定的ではあるが、AKIの早期診断マーカーとしてL-FABPの有用性が強調されている。L-FABPは尿細管機能障害や虚血再灌流を如実に反映することから、腎不全になる前の早期診断はもちろんのこと、さらに将来的には虚血再灌流障害全般にも使っていけるのではないかと考えられる。また、虚血・酸化ストレスは尿中L-FABPを増加させる要因の1つといわれていることから、腎不全だけでなくショックや脱水、熱中症の患者などにおいても、その病態を反映しうるのではないかと考えている。
糖尿病の検査(HbA1c 他)の関連記事
- 針を刺さない血糖測定への挑戦―「超音波」で血糖の状態を知る新技術
- 糖尿病の人の熱中症を防ぐための10ヵ条 猛暑は血糖管理を悪化させる? 十分な対策を
- 減塩食が糖尿病の合併症リスクを低下 塩分を減らすと血圧を下げられる 【おいしく減塩する方法】
- 糖尿病と肥満のある人が体重を減らすとお得がいっぱい たとえ減量に失敗してもメリットが 食事日記をつければ成功率は2倍に
- 肥満のある人が体重を減らすと糖尿病リスクは大幅減少 中年期の体重管理は効果が高い 血糖値を下げる薬を止められる人も
- 糖尿病の合併症を防ぐために「高血糖」と「高血圧」の治療が必要 高血圧があるとリスクは3倍に上昇
- 【笑いが糖尿病を改善】 お笑いライブ鑑賞でストレスが減り楽観性が向上 「笑いヨガ」の効果
- 糖尿病の人は歯を失いやすい 血糖管理が良好だと歯も丈夫に 糖尿病の治療と歯科受診が大切
- 腎臓病は糖尿病の人が発症しやすい合併症 腎臓病の治療は進歩している 透析にならないために
- 糖尿病と高血圧があると腎臓病リスクが上昇 運動時間をわずか5分増やすだけで血圧は低下【高血圧の日】

 医療・健康情報グループ検索
医療・健康情報グループ検索