ニュース
2009年03月09日
糖尿病合併症を抑制:米国のインスリンポンプ普及の背景
- キーワード
- インスリンポンプ/CGM
糖尿病の医療費の多くの部分は合併症に関連している。米国でインスリンポンプが普及した背景に、糖尿病合併症を抑制し医療費を削減しようという狙いがある。
インスリンポンプの経済
「持続皮下インスリン注入(CSII)療法」(ポンプ療法)は、インスリンポンプを用いてインスリンを持続的に注入する治療法。ポンプ療法ではボタン操作により食事にときに必要なインスリンを0.1単位刻みで注入でき、また持効型溶解インスリンや中間型インスリンに相当するインスリンを、最近の機種では1時間あたり0.05単位刻みで設定し、24時間にわたり持続的に正確に注入できる。より生理的なインスリン分泌に近いかたちでインスリンを投与することができると考えられている。
米国では、ポンプ療法が厳格な血糖コントロールを実現するのに有用であり、血糖コントロールが不良の患者でも低血糖の発現も抑えながら改善を期待できることが、多くの臨床研究で報告されている*1。
米国で1型糖尿病患者を中心にインスリンポンプの利用者が増えている背景として、医療経済におけるメリットが認められたことが挙げられる。ポンプ療法により長期の慢性合併症の発現を防げれば、医療費の削減につながるだけではない。低血糖による緊急外来への受診と入院は米国では高い医療費がかかるが、低血糖を防ぎ受診費と入院費を抑制できれば、患者だけでなく医療経済からみても短期的な医療コストを抑制できるとみられている。
ポンプ療法では、インスリン注射に比べキット製剤やカートリッジ製剤が必要とならない分は安くなるが、ポンプ機器本体は注射に比べ高価で、医療費の負担はやや重くなる。また、患者が自分自身の病態とインスリンについて深く理解することが求められる。
日本では今年度の診療報酬改定で、間歇注入シリンジポンプ加算が1000点から1500点に改定された。これに、在宅自己注射管理料、注射針加算、血糖自己測定器指導管理加算、インスリン薬価などが加わる。注射のキット製剤やカートリッジ製剤の代わりにバイアル製剤が必要となり、バイアル製剤の薬価は若干安くなるが、総じて従来のインスリン注射に比べ医療機関の窓口で支払う医療費は高くなる。
糖尿病合併症は医療費の多くを占める
最新の発表によると、米国の糖尿病患者数は2360万人で、うち5%から10%が1型糖尿病と診断される。1型糖尿病は、免疫機能が自分の体に対して働く自己免疫疾患で、インスリンを分泌する膵臓のβ細胞が破壊されて発病する。小児・若年期に発病することが多
糖尿病合併症の医療費
糖尿病の医療費の多くの部分は合併症に関連している。米国臨床内分泌学会(AACE)などがまとめた報告書「米国の糖尿病合併症の現状」では、糖尿病合併症の治療費が、米国の保健政策にとって重大な脅威になっていることを強調している。報告書では、1999年から2004年の「国民健康栄養調査(NHANES)」や、2002年と2004年の「医療保険受給状況調査(MEPS)」のデータをもとに概算した。
主な内容は次の通り――
http://www.stateofdiabetes.com/
A COMPREHENSIVE REPORT ISSUED BY THE AMERICAN ASSOCIATION OF CLINICAL ENDOCRINOLOGISTS(米国臨床内分泌学会:AACE)

- 米国の糖尿病合併症に関わる直接的な医療費は、2006年は229億ドル(2兆2900億円)だった。
- 糖尿病合併症のある2型糖尿病患者では、糖尿病のない平均的なアメリカ人に比べ、毎年の医療費がおよそ3倍に増える。
- 心筋梗塞、脳卒中、網膜症、腎症、足の障害などの糖尿病合併症の年間医療費は、患者1人あたり平均1万ドル(100万円)。患者の自己負担額はおよそ1600ドル(16万円)に上る。
- 2型糖尿病患者の5人に3人は、疾患に関連する深刻な健康上の問題の少なくともひとつを抱えている。
- 米国厚生省疾病管理・予防センター(CDC)が実施した「国民健康調査(NHIS)」では、2005年の時点で糖尿病の成人患者の40%は年間収入が3万5000ドル(350万円)未満と報告された。多くの米国人にとって、糖尿病の医療費の負担は深刻。
http://www.stateofdiabetes.com/
A COMPREHENSIVE REPORT ISSUED BY THE AMERICAN ASSOCIATION OF CLINICAL ENDOCRINOLOGISTS(米国臨床内分泌学会:AACE)

* 記事中では1ドルをおよそ100円で換算。米国の報告は2006年の物価水準に合わせて調整されている。
* 米国には日本のような皆保険制度(公的医療保険制度)がなく、国民の多くは組合・団体が提供する医療保険や民間の保険会社に加入している。医療保険未加入者も多い。日本の保険医療と事情が異なるので単純に比較できないことに留意する必要がある。
* 米国には日本のような皆保険制度(公的医療保険制度)がなく、国民の多くは組合・団体が提供する医療保険や民間の保険会社に加入している。医療保険未加入者も多い。日本の保険医療と事情が異なるので単純に比較できないことに留意する必要がある。
日本の医療費総額と透析患者数の年次推移
透析患者数の増加に合わせて、日本の医療費も増え続けている。
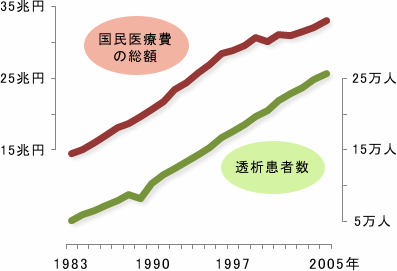
厚生労働省「平成17年度国民医療費」、日本透析医学会「わが
国の慢性透析療法の現況(2007年12月31日現在)」 より作成
糖尿病の医療費は、糖尿病合併症の有無などによって異なるが、症状が進行すれば医療費も高くなる。糖尿病合併症のひとつである糖尿病腎症で腎不全に進行した場合、透析療法が開始される。患者にとって透析療法は負担や制約が大きいが、医療費からみてもきわめて深刻だ。腎疾患に関連する医療費は年間1兆5000億円を超えるとみられており、これは国民医療費(約33兆)のおそよ5%に相当する。
日本は医療保障が充実しており、透析を受けている患者では健康保険の高額療養費が適応されるほか、障害者医療受給の対象となり、患者が医療機関の窓口で支払う自己負担額は軽減される。日本透析医学会が実施している統計調査によると、2007年時点で透析療法を受けている日本の患者数は約28万人。毎年1万人ずつ増えており、国民の500人に1人が透析患者という計算になる。これは他の先進国と比べても多い割合で、健康保険証があれば安心して平等に医療を受けられる日本の国民皆保険制度が優れていることを示している。
新たに透析療法を開始した患者(導入患者)の透析を始める原因となった疾患(原疾患)の第1位は糖尿病性腎症(約43%)。糖尿病性腎症の割合は年々増加している。医療費を抑制するもっとも良い方法は、糖尿病合併症のあらわれない時期から有効な治療を行い、合併症を予防すること透析患者数の増加に合わせて、日本の医療費も増え続けている。

- Insulin Pump Therapy A meta-analysis
Diabetes Care 26:1079-1087, 2003
http://care.diabetesjournals.org/cgi/content/full/26/4/1079 - NIDDK Recent Advances and Emerging Opportunities (2009)
http://www2.niddk.nih.gov/AboutNIDDK/ResearchAndPlanning/Advances/Advance_2009 - Lifetime Benefits and Costs of Intensive Therapy as Practiced in the DCCT: Diabetes Control and Complications Trial Research Group (DCCT)
JAMA, 1996; 276: 1409-1415.
http://jama.ama-assn.org/cgi/content/abstract/276/17/1409
[ Terahata ]
日本医療・健康情報研究所
インスリンポンプ/CGMの関連記事
- 【世界糖尿病デー2025メディアセミナー】血糖値の変動を知ることでQOLを上げる
- 医療用テープで肌トラブルを起こさないための対策とは
- 人気のバービー人形に1型糖尿病のモデルが登場 1型糖尿病への理解と認知を世界に拡大
- 1型糖尿病の人の7割が運転中に低血糖を経験 低血糖アラート機能付きCGMが交通安全に寄与
- 1型糖尿病のランナーが東京マラソンを完走 CGMとインスリンポンプを組み合わせたシステムでより活動的に
- 1型糖尿病患者に「CGM+インスリンポンプ」を提供 必要とする人が使えるように 英国で5ヵ年戦略を開始
- 【座談会】先生たちのSAP体験談2 インスリンポンプの新機能を使って
- 日本IDDMネットワークが「1型糖尿病医療費助成事業」を開始 25歳までの成人の1型糖尿病患者の医療費を助成
- 【座談会】先生たちのSAP体験談 ~ご自身のこと、患者さんのこと~
- 簡単にポンプ療法を行える「バイオニック膵臓」を1型糖尿病患者向けに承認 自動化をさらに促進 FDA

 医療・健康情報グループ検索
医療・健康情報グループ検索