厚生労働省がこのほどまとめた「日本人の食事摂取基準」2015年版は、健康を維持するために、何をどれだけ食べればよいか、その基準を示した基準だ。厚労省検討会で、エネルギーの指標をこれまでのカロリーから、身長と体重から算出するBMIに変更する方針が示された。
厚生労働省は、1日に必要な食事の量を定めている「日本人の食事摂取基準」を改定する。エネルギー摂取量の指標について、身長と体重から算出するBMI(体格指数)で目標を示し、それを維持できる量を定める方針を決めた。個人による体格の違いを反映させ、生活習慣病の予防・改善につなげる目的だ。
エネルギーの指標を「カロリー」から「BMI」に変更 糖尿病の基準も表示
現在の基準では、年齢や性別、身体活動レベルからエネルギー必要量を決めており、例えば40歳代男性は1日2,300kcal、女性は1,750kcalが適当などと定めているが、小柄な男性や高身長の女性などには対応できていない。また、2型糖尿病などの生活習慣病の改善や重症化予防では、体重の減少が推奨されており、エネルギー摂取量を過不足なく調整するだけでは不十分だ。加齢にともない食事や身体活動も変化することから、ライフステージに合わせた基準を示す必要もある。
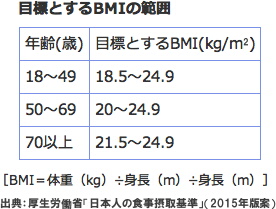
そこで2015年度から採用される新しい基準では、望ましいBMIの範囲を維持できる食事量を基準とした。目標とするBMIは18歳〜49歳で「18.5〜24.9」、50〜69歳で「20.0〜24.9」、70歳以上で「21.5〜24.9」と設定。測定されたBMIが、目標範囲を下回っていれば「不足」、上回っていれば「過剰」として、目標範囲にとどめるように体重を改善することを勧める。
国内外の論文をもとに総死亡率が低いBMIの範囲などを検討した結果、年齢が高くなるほど栄養状態が悪い人の割合が増え、筋肉量の減少(サルコペニア)の危険性が高まることが判明した。転倒予防や介護予防の観点もふまえ、50歳代以上はBMIの下限を上げた。
このほか、食塩の1日の目標量を厳格化。15歳以上の男性は8g(現在は9g)、女性7g(同7.5g)としている。
2型糖尿病の予防・改善のための食事摂取基準
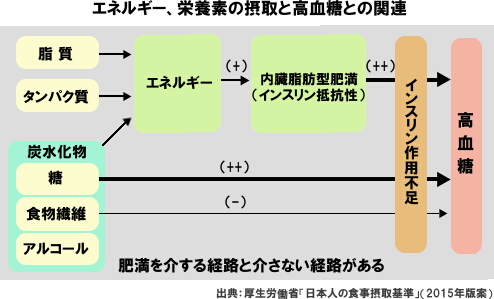
新基準では、2型糖尿病などの生活習慣病の予防・改善のために参照するエネルギーや栄養素の摂取量の考え方も示された。総エネルギー摂取量の適正化によって肥満を解消し、インスリン分泌不全を補完し、インスリン抵抗性を改善するために、2型糖尿病の食事療法はとりわけ重要だ。
インスリンの作用は糖代謝だけでなく、脂質ならびにタンパク質代謝など多岐に及ぶので、食事療法を実践するにあたっては、個々の病態に合わせ、高血糖のみならず、あらゆる側面から検証する必要があると強調している。さらに、長期にわたる継続を可能にするためには、安全性とともに日本の食文化あるいは患者の嗜好性に対する配慮が必須としている。
・ 糖尿病の重症化予防の基本的な考え方
日本糖尿病学会の食事療法に関する提言では、炭水化物摂取比率は50〜60%エネルギーとし、タンパク質は20%以下、残りを脂質とするが、総脂質摂取比率はできる限り25%エネルギー以下とすることを勧めている。食事療法を長く継続するためには、個々の食習慣を尊重しながら、柔軟な対応をしなければならない。糖尿病は心血管疾患や慢性腎臓病など、多臓器の障害を引き起こす重要な基盤病態であるので、各栄養素に推奨される摂取比率は、量的にも質的にも制約を受ける。それぞれの患者のリスクを評価し、医学的齟齬のない範囲で、食を楽しむことを最も優先させるべきとしている。
2型糖尿病の予防には、肥満の是正が重要な意義をもち、そのためには総エネルギーの適正化を中心とする生活習慣の介入が有効だ。日本人を含むアジア人で、BMIの増加は2型糖尿病の発症リスクになることが示されている。BMIと糖尿病有病率の関係には人種差があり、アジア人ではBMIが20を超えれば、BMIの増加とともに糖尿病の有病率が増し、この関係は白人に較べて顕著だ。これは、アジア人のβ細胞機能の予備力が低いことと、低いBMIであっても内臓脂肪の蓄積を生じやすいことが関係していると考えられている。
・ 炭水化物摂取量とエネルギー比
2型糖尿病の血糖コントロールに対して、炭水化物の制限が及ぼす効果については議論がされているが、現時点ではどのレベルの炭水化物制限であっても、高血糖ならびにインスリン抵抗性の改善に有効であるとする明確な根拠は見出せないという。また、炭水化物摂取比率は、糖尿病が心血管疾患ならびに慢性腎臓病のリスクになることから、脂質およびタンパク質の摂取比率にも制約を受ける。
これらの知見をふまえ、日本糖尿病学会は、「糖尿病の食事療法に関する声明」の中で、炭水化物摂取比率を50-60%エネルギーとし、一日摂取量150g/日以上を目安量にすることを勧めている。
・ 脂質
糖尿病が心血管疾患の高いリスクになることから、日本糖尿病学会の食事療法に関する提言では、総脂質摂取比率は、25%/日以下とすることが望ましいとしている。多くの研究が飽和脂肪酸の摂取の糖尿病の発症リスクになり、多価不飽和脂肪酸がこれを低減することを示している。動物性脂質の相対的な増加が、糖尿病発症リスクになると考えられている。
最近のメタ解析では、不飽和多価脂肪酸の摂取量の増加は、HbA1cの低下をもたらすとしており、今後の課題は、総摂取量のみならず、脂肪酸組成にあるといえる。また、我が国の食の問題として、魚の摂取量低下が指摘されており、n-3系脂肪酸と糖尿病との関係が注目される。
・ タンパク質
タンパク質、特に動物性タンパク質と糖尿病発症リスクとの関係を認めた研究は、最近数多く発表されており、タンパク質摂取比率が20%を超えた場合の有害事象として、糖尿病発症リスクの増加が指摘されている。糖尿病において関連が注目されている事象のうち、タンパク質の過剰摂取との関係が報告されているものには、耐糖能障害のほかに、心血管疾患の増加、がんの発症率の増加、骨量の減少、BMIの増加などだ。
「日本人の食事摂取基準」策定検討会(厚生労働省)
[ Terahata ]
日本医療・健康情報研究所


 医療・健康情報グループ検索
医療・健康情報グループ検索