
特別インタビュー
無症状のうちに、静かに進行していく糖尿病性腎症
腎臓を守るために「尿アルブミン」への関心を
北里大学 健康管理センター長
守屋達美 先生
もりや たつみ
北里大学1984年卒。日本糖尿病学会専門医、日本腎臓学会腎臓専門医、日本内分泌学会内分泌代謝科専門医、日本透析医学会透析専門医。内分泌代謝疾患全般に深い知見を持ち、糖尿病性腎症の領域では20年以上前から患者の腎機能低下抑制や透析導入の遅延を目的として「糖尿病性腎症教室」を行い、チーム医療を推進している。
提供:株式会社ヴァンティブ メディカルアフェアズ部
糖尿病3大慢性合併症のひとつ「糖尿病性腎症」とは
糖尿病にはさまざまな合併症があります。「糖尿病性腎症(以下腎症)」は、「糖尿病網膜症(以下網膜症)」、「糖尿病性神経障害(以下神経障害)」と並ぶ糖尿病の3大慢性合併症のひとつです。高血糖状態が長く続くと、それ自体で全身の血管が障害を受けます。また、組織のたんぱく質に血液中のブドウ糖が結合した物質が増えて全身の小さな血管を傷つけます。腎臓の濾過装置である糸球体は細かい血管でできているので、傷つきます。その結果、発症するのが腎症です。
とても注意を要する病気ですが、他の2つの合併症と比べるとあまり患者さんに知られておらず、そのリスクに関して、患者さんと医師との間で意識の大きなギャップがあると感じています。人は目に見えるものを相手にしたくなるものですが、腎機能の低下は目に見えるようなものではなく、初期の段階では自覚症状もないのでイメージしづらいのでしょう。しかし腎症は進行すれば浮腫や高血圧などが生じ、次第に腎臓の機能が低下して腎不全になると、血液透析や腹膜透析、腎移植といった腎代替療法の選択を考えなければいけなくなります。
また、腎症は、程度の差はあれ、他の合併症を伴います。例えば、腎症に加えて網膜症があり、神経障害もあるといったケースです。逆に言えば、既に何か他の合併症があるということは、腎臓にも何らかの変化が起きている可能性があるということです。
一方、腎症の患者さんは、感染症にもかかりやすくなります。腎症患者さんの生存率は昔と比べると改善しましたが、それでも慢性腎炎と比べて生命予後が思わしくないのは、感染症を含めた他の合併症の有無が影響していると私は考えています。
糖尿病性腎症=透析導入ではありません 重要なのは早期発見と進展予防
腎臓は身体の中でどんな役割を果たしているか、腎症とはどういう病気か、腎臓の組織が障害を受けるとどうなるかなど、患者さん一人ひとりにしっかり時間をとって詳しくお話しできればもっと理解していただけるのだろうと思いますが、通常の糖尿病外来診療ではそこまでの時間がありません。そのためか、患者さんには「腎症」という病名だけ、あるいは「透析になるかもしれない」という点だけが伝わりがちです。末期腎不全や腎移植のイメージを抱いている人も多いかもしれません。
しかし腎症になったからと言って、すぐに人工透析などの腎代替療法が必要になるわけではありません。大事なのは合併症に早く気づき、ずっと手前でしっかり治療することなのです。食事療法や運動療法、薬物療法により血糖・脂質・血圧をきちんとコントロールすることが重要です。
「尿アルブミン量」と「eGFR」で腎臓の障害の程度がわかります
ところで、病院で受ける尿検査では何を測っているのかご存じでしょうか。糖尿病の患者さんにとっては尿糖のイメージが強いかもしれませんが、それだけではありません。尿検査では、尿に含まれるタンパク、あるいはその主成分であるアルブミンも測っています。このアルブミンが尿の中に増加する「微量アルブミン尿」と呼ばれる状態は腎症の初期の変化を表しているので、腎症の早期診断には尿検査が非常に重要です。
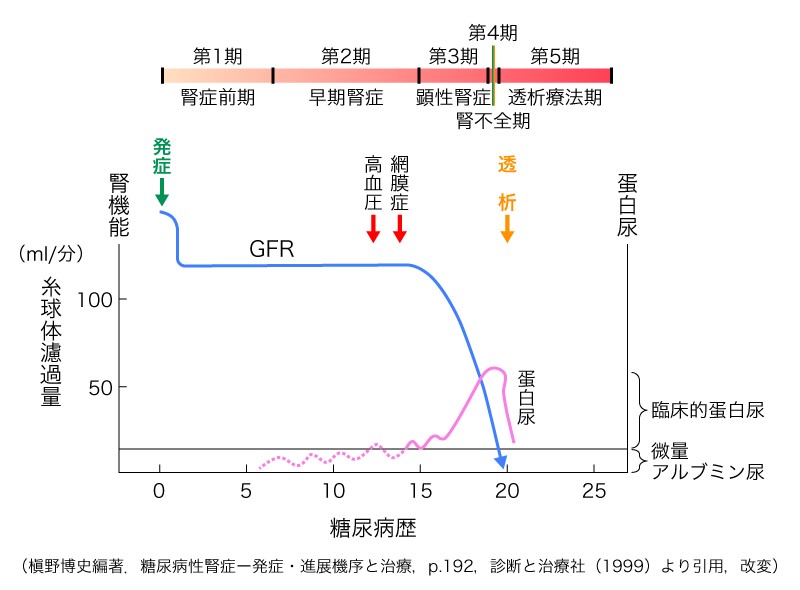
一方、「eGFR」は腎機能を表す数値です。ただ、数字だけでは頭に入っていかないことが多いので、私は腎症の患者さんと話すときは、図1をお見せしながら、eGFRが70ml/分/1.73m2(体表面積)であれば、あなたの腎臓の働きは70%ですよ、今は何の症状も感じていないかもしれませんが、図1の中ではこの辺りにいますよ、という言い方をして理解していただいています。eGFRは、いわば腎臓の"働き率"と考えていただいてもよいかもしれません。
ご自分の腎臓の状態を把握するために、尿アルブミン量とeGFRがどの程度なのか、全ての糖尿病患者さんに関心をもっていただきたいものです。
ところが、尿検査の重要性はまだまだ理解されていません。当院を受診される糖尿病の患者さんからも「私の尿たんぱくはどれくらい出ているのでしょうか?」「尿アルブミンはたくさん出ていますか?」といった言葉はほとんど聞かれません。「HbA1c」や「グリコアルブミン」などの血液検査については理解が広まりましたが、それに比べて尿検査は大きく遅れをとっている印象です。私たち医療者の啓発活動が不十分であるというそしりは免れず、医療者自身の尿検査に対する理解が不足していることも一つの原因です。「血糖値さえわかれば尿の数値を測る必要はない」と考えて、血液検査はしても尿検査は行なわない場合も少なくないのです。
自覚症状のない腎症を早くとらえるには、尿アルブミン測定に頼らざるを得ません。患者さんだけでなく、糖尿病を診ておられるかかりつけ医の先生方にも「糖尿病の外来診療では日常的に尿検査を行ない、アルブミンを測定する」という意識をもっていただきたいと思います。患者さんからもぜひ主治医の先生に「私の尿アルブミンを測定してください」と働きかけてください。
図1)2型糖尿病における糖尿病性腎症の臨床経過
血糖以外の検査値にも関心をもち「できることは自分でやる」が大切
最後に、腎症を予防するにはどうすればよいかを述べます。根本であり、いちばん大切なのは、糖尿病の治療目標にも掲げられている血糖値、血圧、コレステロールを良好に保つことと、肥満を避けることです。他にもういくつかあげるとするならば、ひとつは塩分を控えて薄味にすることです。これは腎症の予防だけではなく、発症した場合には本格的な塩分制限が必要になることを考え、薄味に慣れておくという意味もあります。一方、タンパク制限についてはいろいろな考え方がありますが、腎機能が低下する前は過度に行う必要はありません。肉ばかりに偏った食生活を避ける、という程度でいいでしょう。
また、腎臓の健康には血圧が大事ですから、自宅でも血圧を測ることをおすすめします。体重、血糖、血圧の自己測定に加えて、尿アルブミンとeGFRの検査値を知っておくことが大切です。このように、糖尿病の治療にはやるべきことがたくさんあります。本当にご面倒だと思いますが、なるべくご自分でやれることを増やしておきましょう。やるべきことが多ければ、それだけ異常も見つかりやすくなります。
近年、医療の世界では、患者さんと医療者が共同で治療についてのお話し合いをして、治療の方向を決定するSDM(Shared Decision Making)という言葉が聞かれます。患者さん自身の人生であり、患者さん自身の治療なのですから、人任せにすることなく、今の自分にとってのベストな治療、自己管理方法は何かを、患者さん本人と医療者が共に考え、共有していきたいものです。患者さんが自分でできることは何か、医師がすすめられることは何かをお互いに話し合い、落としどころを見つけていくのが慢性疾患である糖尿病治療の本質と考えています。
普段の診療で医療者側から直接患者さんに提供できる情報量には限りがあります。ぜひ本サイトを活用して、腎症への理解を深めていただければありがたいと思います。
提供:株式会社ヴァンティブ メディカルアフェアズ部

 医療・健康情報グループ検索
医療・健康情報グループ検索







