第58回 日本糖尿病学会 年次学術集会(モーニングセミナー1より)
糖尿病性腎症は末期腎不全のリスクであるだけでなく、心血管疾患のハイリスク状態で
ある。末期腎不全や心血管疾患の抑止には、より早期に介入することが求められ、それに
より進行抑制にとどまらず、治癒(寛解)を達成することも不可能ではない。
糖尿病性腎症のマーカーとして従来より、糸球体硬化を反映する尿中アルブミン測定が
用いられている。しかし糖尿病性腎症では尿細管障害も伴うことから、それを捉えること
でより早期の介入が可能となる。
本講演では、尿細管障害のバイオマーカーである尿中L-FABPを測定する意義と可能性
を、四方賢一氏(岡山大学病院新医療研究開発センター教授/糖尿病センター副センター長)に講演いただいた。
QOLと生命予後の改善に向け、腎症治療に残された課題は大きい
糖尿病に伴う合併症は大血管障害と細小血管障害に大別される。大血管障害は必ずしも高血糖がなくても起こり得る疾患だが、細小血管障害は高血糖がなければほとんど起こらない。糖尿病特有の合併症と言う場合は後者を指し、糖尿病性腎症もこれに該当する。
糖尿病の治療目的は血糖値を下げることではなく、患者のQOLと寿命を確保することだが、この達成の成否は、QOLを規定する細小血管障害と生命予後を規定する大血管障害の双方をいかに予防するかにかかっている。現在、透析療法導入の原因疾患の第1位が糖尿病性腎症である。ここ数年は増加に歯止めがかかっているものの、年間約1万6,000人、割合にして43〜44%を占めている。QOLと生命予後の双方において、糖尿病性腎症治療に課せられている課題はなお大きい。
早期診断に必要なアルブミン尿測定が、意外に実施されていない
糖尿病性腎症とは、古典的には高血糖により糸球体硬化症を来す疾患とされ、病理所見では糸球体の肥大とメサンギウム基質の増加といったびまん性病変が特徴である。これが進行することにより結節性病変や滲出性病変による腎機能が低下する疾患が、狭義での糖尿病性腎症と言える。
この変化が臨床的にどのように現れるのかを表現したのが図1である。GFRはしばらく正常なまま推移するが、比較的早い時期から尿中にアルブミンが漏れ出してきて、それをもって糖尿性腎症の発症を診断する。つまり、アルブミン尿が先行し、後から腎機能が低下してくるというのが典型的な経過とされる。
図1 糖尿病性腎症の臨床経過
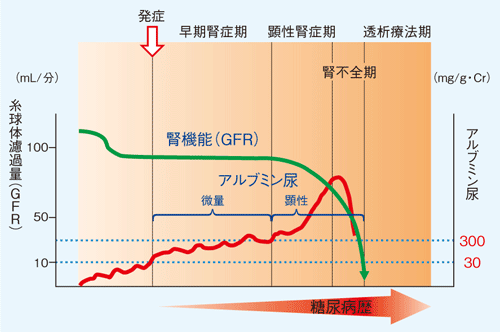
〔槇野博史編著.わかる糖尿病性腎症—診断から透析療法まで, p43. 診断と治療社, 2002〕
尿中に微量なアルブミンが認められる時期を早期腎症といい、その診断には当然ながらアルブミン尿の測定が欠かせない。ところが、定期的にアルブミン尿を測定されている糖尿病患者は意外に少ないと言われている。以前は測定に蓄尿が必須であったことなどがその理由と考えられるが、現在は随時尿を用いクレアチニンで補正した値で診断できるよう簡略化されている。腎症の早期発見のため、より積極的なアルブミン尿測定が望まれる。当院糖尿病外来のデータやJDDM研究から、日本人糖尿病患者の約3人に1人がアルブミン尿陽性であり、そのうちの6割ほどが早期腎症に該当すると推測される。
次は...正常アルブミン尿でありながら腎機能が低下する例も少なくない
正常アルブミン尿でありながら腎機能が低下する例も少なくない
前述のように糖尿病性腎症は、アルブミン尿が陽性になった後から腎機能が低下するものと想定されていたが、実際のところ腎機能評価に必要なクレアチニンやイヌリンのクリアランスは測定の繁雑さのためあまり行われておらず、実態は詳らかでなかった。その後、血清クレアチニン値から腎機能を推算するeGFRが普及したわけだが、それによって明らかになったことは、すべての糖尿病患者でアルブミン尿が現れた後に腎機能が低下するわけではないということだ。アルブミン尿が陰性にもかかわらずeGFRが60mL/分/1.73m2未満の患者が当科での検討では12.9%、JDDM研究では11.4%存在すると報告されている。
このような症例をどのように扱うべきかの検討が続けられ、一昨年に改訂された日本糖尿病学会と日本腎臓学会の合同委員会による糖尿病性腎症の病期分類では、eGFRが30mL/分/1.73m2未満の場合にはアルブミンの有無を問わず腎不全期とするとされた。
腎不全と心血管疾患を防ぐため、腎症の早期診断が欠かせない
ここで糖尿病性腎症を早期診断することの重要性を改めて指摘したい。早期診断が重要な一つ目の理由はもちろん腎不全のリスクが高い患者を知ることだが、二つ目の理由は、アルブミン尿陽性の患者は心血管死のリスクが高いということだ。図2に示されるようにGFRが30mL/分/1.73m2を切ると心血管イベントの頻度が高くなるが、GFRが正常から中等度の低下であっても尿アルブミンレベルが高ければ心血管死ハイリスク状態にある。これを「心腎連関」と呼んでいる。
図2 尿アルブミンレベルと心血管死の関係
糸球体濾過量の低下および尿アルブミンの増加に伴い心血管死リスクが上昇する。
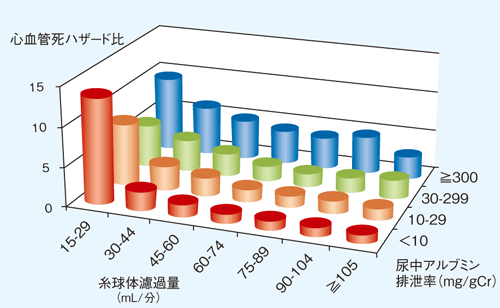
〔Matsushita K, et al. Lancet 375(9731): 2073-2081, 2010より作図〕
早期診断が重要な三つ目の理由は、微量アルブミン尿期に適切に治療すればアルブミンが陰性化し寛解に至るからである。報告により差があるが、微量アルブミン尿の3〜5割は陰性化が可能とみられる。さらに、アルブミン尿が寛解に至ると腎不全への進展リスクが低下するばかりでなく、心血管イベントのリスクも低下することが明らかになっている(図3)。
図3 早期腎症の寛解と腎・心血管イベントの関係
早期腎症が寛解した群は、不変群、進行群に比べ腎・心血管イベントの発症率が抑制されていた。
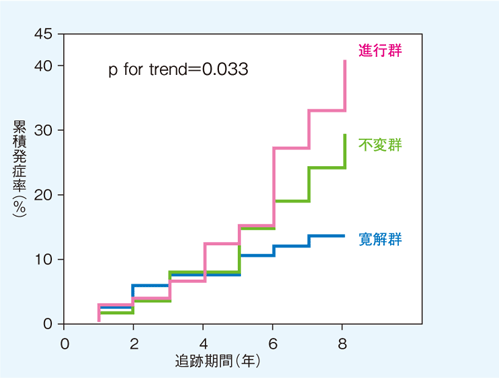
〔Araki S, et al. Diabetes 56: 1727-1730, 2007より作図〕
次は...低血糖や食後高血糖を極力減らしつつ、良好なHbA1cをめざす
低血糖や食後高血糖を極力減らしつつ、良好なHbA1cをめざす
次に治療について話を進める。糖尿病性腎症の治療は血糖管理、血圧管理、そしてレニン-アンジオテンシン系の抑制が3本柱であり、これに脂質管理や食事療法、尿酸の管理など包括的な治療が必要とされてくる。冒頭に述べたように糖尿病性腎症は高血糖特有の細小血管合併症であることから、血糖管理の強化によりその発症・進展が抑制される。実際にそのことを示した大規模臨床研究は、UKPDS、ACCORD、ADVANCEなど枚挙に暇がない。
一方で厳格な血糖管理により重症低血糖の増加と、それによるものと考えられる心血管イベントや死亡のリスクが上昇することが近年明らかになった。そこで現在は、すべての患者に一律の血糖管理目標を掲げるのではなく、年齢や罹病期間、臓器障害、低血糖リスク等を考慮し個別に設定することが推奨される。
では、低血糖リスクの高い患者とはどのような患者だろうか。ADVANCEからは、高齢、罹病期間が長い、認知機能低下などとともに、クレアチニンが高いこと、つまり腎機能が低下していることが低血糖リスクとして報告されている。腎機能低下によりインスリンの分解が遅延することや腎における糖新生が低下することがその理由と考えられ、腎機能が低下してきた場合、それまでどおりの治療を漫然と継続していると低血糖を起こしやすくなってくる。また、腎性貧血を来してESA製剤を用いた場合、HbA1cが見かけ上低値になることにも注意が必要だ。
この他にCGMを用いた検討からは、HbA1cが同等であっても血糖変動幅が大きいほど心血管イベントが好発することが示されている。以上をまとめると、低血糖回避とともに食後高血糖是正も念頭に置きながら良好なHbA1cを目指すことが、現在の糖尿病治療と言える。
L-FABPは、組織障害の結果ではなく、障害が起きる過程を把握可能
さて、尿中L-FABPに話を進める。FABP(Fatty Acid Binding protain)は脂肪酸結合蛋白の総称であり、その肝臓タイプがL-FABPで、これは肝臓と腎臓の尿細管に特異的に発現している。血中においては肝障害でも高値を示すが尿中では尿細管障害が存在するときのみ高値を示す。
ところで従来、尿検査で用いられてきたアルブミンや?型コラーゲン、NAGなどの指標はすべて、糸球体または尿細管が障害された結果として尿中に漏れ出ててくる物質を定量するものだ。しかし尿中L-FABPは、腎の虚血や酸化ストレスによって増加し、過酸化脂質と強く結合してそれを細胞外へ排出することで細胞を保護するように働くと推測されている。つまり、尿細管障害が進行した結果ではなく、障害が正に進行しつつある過程で検出されると考えられる。
前述のように糖尿病性腎症は、古典的には糸球体硬化症とされているのだが、実際には尿細管間質の障害も非常に強いことが知られている。事実、糖尿病性腎症の病期別に尿中L-FABPの値をみると、病期の進行と相関して高値になり、しかもアルブミン尿が陰性の段階から上昇していることがわかる(図4)。
図4 尿中L-FABPと糖尿病性腎症の病期の関係
尿中L-FABPは糖尿病性腎症の病期進行とともに増加し、健常者に比べて腎症前期から有意に高値を示す。
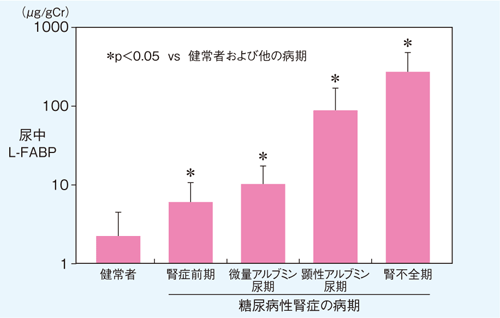
〔Kamijo-Ikemori A, et al. Diabetes Care 34(3): 691-696, 2011〕
次は...L-FABPは糖尿病性腎症の進展予測にも使用可能
L-FABPは糖尿病性腎症の進展予測にも使用可能
このようにL-FABPはアルブミン尿よりも早期に糖尿病性腎症を把握できる可能性がある。では、L-FABPを腎症の予後予測に用いられないだろうか。図5はアルブミン尿陰性の1型糖尿病患者をL-FABPの値で四分位に郡分けし追跡したものだが、L-FABPが最も高い群は最も低い群に比較し有意にアルブミン尿が陽性化しやすいことが示されている。
図5 尿中L-FABPによる腎症の進展予測
アルブミン尿陰性の1型糖尿病患者を尿中L-FABPで四分位に分け追跡すると、ベースライン時の尿中L-FABPが高い群は観察期間中のアルブミン尿陽性化率が高い。
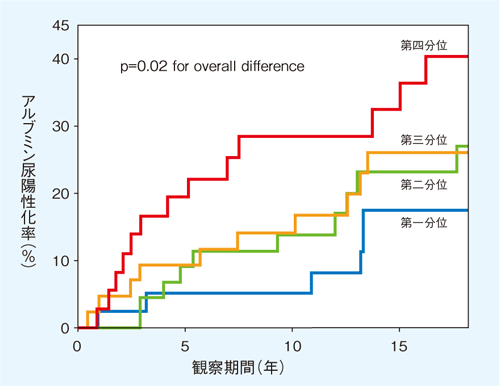
〔Nielsen SE, et al. Diabetes Care 33(6): 1320-1324, 2010〕
またアルブミン尿とL-FABPの両方を測定した検討結果からは、双方ともに異常値の場合、eGFRが極めて速い速度で低下することが示されている(図6)。アルブミン尿は糸球体障害を、L-FABPは尿細管障害を反映するマーカーであることから、この二つを組み合わせることでより早期に精度よく予後予測が可能になると考えられる。
図6 尿中L-FABPとアルブミン尿による腎機能の予後予測
尿中L-FABPとアルブミン尿野双方が異常値の場合、その後、eGFRが急速に低下していく。
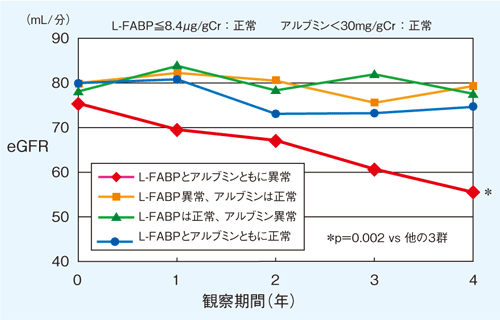
〔製造販売元データ〕
まとめとして、現在保険収載されている糖尿病性腎症のマーカーを示す(表6)。この中ではアルブミンがゴールドスタンダード
でエビデンスも豊富だ。L-FABPはまだエビデンスの蓄積が必要な段階であるものの既に保険収載されており、3か月に1回測定可能で、他の項目と同時算定も可能とされている。検体としての安定性が高く、鋭敏さも優れており、今後有望な診断マーカーと言えるだろう。
表6 糖尿病性腎症の診断マーカー
クリックすると拡大して表示されます。
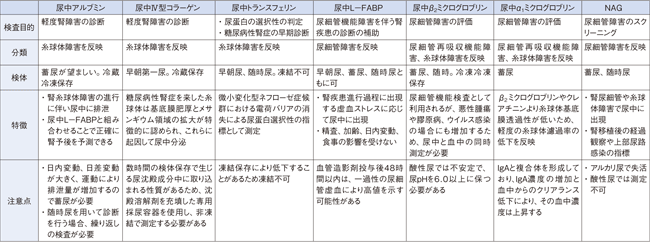
〔四方賢一氏提供資料〕
第58回 日本糖尿病学会年次学術集会 モーニングセミナー1
第12会場(シーモールパレス3F ダイヤモンド)
演題:糖尿病性腎症の病態と治療〜バイオマーカー・尿中L-FABPの可能性〜
座長:JCHO四日市羽津医療センター院長 住田 安弘 氏
演者:岡山大学病院新医療研究開発センター教授/
糖尿病センター副センター長 四方 賢一 氏
共催:シミックホールディングス株式会社
関連情報
腎障害バイオマーカーL-FABPとAKI
CKD・糖尿病性腎症の疾病管理〜バイオマーカーL-FABPの可能性〜
尿中L-FABP検査 より確実な糖尿病性腎症・心腎連関の進行抑止
[ DM-NET ]